Wie Im-Ohr Sensoren die Diagnose von Schlafstörungen revolutionieren könnten

Dr. med. Ilias Masouris, Paul Main (Doktorand) mit zwei c-med° alpha in der Hand sowie Dr. Michael Weber (cosinuss°) im Schlaflabor des Klinikums Großhadern.
Etwa jeder dritte Erwachsene leidet an vorübergehenden Schlafstörungen.1 Bei vielen führen diese zu erheblichen Einschränkungen im Alltag. Schlafstörungen bleiben aber oft unerkannt, u.a. weil es nicht genügend Kapazitäten für die Diagnosestellung in Schlaflaboren gibt. Die bisherige Standarduntersuchung, die Polysomnographie, ist zudem oft durch verschiedene Störfaktoren beeinträchtigt, und bei bestimmten Erkrankungen, wie zum Beispiel Störungen des Schlaf-Wach-Rhythmus, wären mehrere Nächte im Schlaflabor für eine genaue Diagnose notwendig. Es wird daher an neuen, einfacheren Methoden geforscht, die zu Hause im gewohnten Umfeld genutzt werden können. Vielversprechend könnte die Verwendung der kleinen, nicht-invasiven Im-Ohr Sensoren von cosinuss° sein. Diese Sensoren messen für die Untersuchung des Schlafs wichtige Vitalparameter wie die Sauerstoffsättigung und die Körperkerntemperatur.
Dr. Ilias Masouris, Facharzt für Neurologie am Klinikum Großhadern in München, befasst sich seit Jahren mit der Erforschung von Schlafstörungen und deren Diagnose durch innovative Methoden. Im Interview spricht er über seine Arbeit und die geplante Studie mit den cosinuss° Im-Ohr Sensoren.

Über den Interviewpartner:
Dr. med. Ilias Masouris ist Facharzt für Neurologie und zertifizierter Somnologe der DGSM. Er arbeitet als telemedizinischer Konsilneurologe im Neurovaskulären Netzwerk Südwestbayern (NEVAS). Seine Schwerpunkte liegen in den Bereichen Schlaganfall, Neuroinfektiologie und Schlafmedizin.
Dr. Masouris, als Facharzt für Neurologie beschäftigen Sie sich neben der Neuroinfektiologie und Schlaganfällen auch mit der Schlafmedizin. Wie kam es dazu?
Ich komme aus Athen, Griechenland. Dort habe ich mein Abitur an einer deutschen Schule absolviert. Danach bin ich für mein Medizinstudium nach München gezogen, welches ich Ende 2013 an der Ludwig-Maximilians-Universität (LMU) abgeschlossen habe. Im Februar 2014 habe ich als Assistenzarzt im Fachbereich Neurologie am Klinikum Großhadern begonnen. Seit zweieinhalb Jahren bin ich nun Facharzt für Neurologie. Während meiner Zeit im Universitätsklinikum schloss ich mich der Gruppe der Neuroinfektiologie an, die bis heute ein Hauptforschungsschwerpunkt geblieben ist. Im Laufe der Zeit kamen auch die Telemedizin und die Schlaganfallforschung hinzu. Die Schlafmedizin begleitet mich schon etwas länger. 2015 war ich im Rahmen einer Rotation auf einer neurologischen Normalstation tätig, die eine Schlafambulanz sowie ein Schlaflabor angegliedert hatte. Ich „musste“ mich also zwangsläufig damit auseinandersetzen. Schlafmedizin ist ein Thema, das im Medizinstudium und auch in der Neurologie selbst leider relativ wenig Beachtung findet. Deshalb hat dieser Bereich für mich etwas Besonderes dargestellt und mich von Anfang an fasziniert. Ein Jahr arbeitete ich damals in der Schlafambulanz mit. Nach dieser Zeit wechselte ich im Rahmen meiner Rotation zu anderen Abteilungen, kehrte jedoch immer wieder zur Schlafmedizin zurück und informierte mich regelmäßig über die neuesten Studien und Erkenntnisse. 2022, als ich erneut in einer telemedizinischen Position tätig war und etwas mehr Zeit für andere Themen hatte, übernahm ich schließlich wieder die Verantwortung für das Schlaflabor. Seitdem bin ich in diesem Bereich aktiv.
Schlafmedizin ist somit keine eigenständige Fachrichtung?
Genau, die Schlafmedizin ist keiner spezifischen Fachrichtung zugeordnet. Sie ist in gewisser Weise unabhängig und erfordert die Zusammenarbeit mehrerer Disziplinen wie HNO, Pneumologie, Neurologie, Kardiologie und Psychiatrie. Es handelt sich um eine kleine Zusatzbezeichnung, eher ein Nischenthema, das jedoch für uns Menschen von großer Bedeutung ist.
Welche häufig vorkommenden Schlafstörungen gibt es und welche sind für Sie als Neurologe besonders interessant?
In der Schlafmedizin gibt es sechs große Hauptgruppen von Schlafstörungen: Insomnien (zu wenig Schlaf), Hypersomnien (zu viel Schlaf), Schlaf-Wach-Rhythmusstörungen, Atemstörungen (wie die häufig vorkommende Schlafapnoe), Bewegungsstörungen (wie das Restless-Legs-Syndrom) und Parasomnien (Verhaltensweisen im Schlaf, die normalerweise nicht auftreten sollten, wie Schlafwandeln). Insomnien und Schlafapnoe sind dabei die häufigsten Erkrankungen. Etwa zehn Prozent der Erwachsenen leiden an einer behandlungsbedürftigen Insomnie, und geschätzt drei bis sechs Prozent haben ein Schlafapnoesyndrom, wobei es auch eine hohe Dunkelziffer vermutet wird. Beide Störungen werden häufig unterdiagnostiziert, da Betroffene oft nicht bemerken, dass sie beispielsweise nachts schnarchen oder Atemaussetzer haben – dies wird meist erst durch den Partner oder die Partnerin entdeckt. Oft gibt es kaum Beschwerden, außer dass der Schlaf als nicht erholsam empfunden wird. Über 50 Prozent der Fälle bleiben daher unentdeckt.
Schlafapnoe ist das größte Feld in der Schlafmedizin und zieht auch die meiste Aufmerksamkeit auf sich, sei es in der Forschung, auf Kongressen oder in der Literatur. HNO-Ärzt:innen, Lungenfachärzt:innen und Kardiolog:innen sind hier stark involviert. Es gibt viele Unternehmen, die Geräte für die Therapie, wie etwa Masken, anbieten. Nach der Schlafapnoe kommen die Insomnien, für die es medikamentöse Behandlungen und Verhaltenstherapien gibt. Die anderen Schlafstörungen sind zwar weniger im Fokus der Allgemeinheit, aber dennoch ebenso wichtig, da sie den Schlaf erheblich stören können.
Für mich als Neurologe ist die Schlafapnoe zwar auch von Bedeutung, jedoch eher indirekt, da sie beispielsweise ein Risikofaktor für Schlaganfälle sein kann. Auch viele Schlaganfallpatienten entwickeln nach einem Schlaganfall eine Schlafapnoe. Neurologische Erkrankungen im Gehirn können ebenfalls eine Schlafapnoe auslösen, hier sprechen wir von zentralen Schlafapnoen. Das ist jedoch nicht mein Hauptgebiet. Aus neurologischer Sicht sind insbesondere das Restless-Legs-Syndrom, die REM-Schlaf-Verhaltensstörung und Hypersomnien, vor allem Narkolepsie, interessant. Das Restless-Legs-Syndrom tritt sehr häufig auf, während Narkolepsie selten ist, aber dennoch relevant, da sie erhebliche Auswirkungen auf den Alltag haben kann. Parasomnien kommen auch eher selten vor, sind aber ebenfalls von Interesse. Ebenfalls besonders wichtig für die Neurologie ist die REM-Verhaltensstörung. Normalerweise sind wir in der Traumphase “gelähmt”, um die Träume nicht auszuleben. Bei einer REM-Verhaltensstörung fehlt diese Lähmung, sodass es zu Bewegungen kommt, mit denen man sich selbst oder andere verletzen kann. Meist bleibt man dabei im Bett, führt aber ausladende Arm- und Beinbewegungen aus, oft begleitet von Albträumen. Diese Störung ist von großer Bedeutung, da sie mit hoher Wahrscheinlichkeit ein Vorbote für Parkinson sein kann. Etwa zwei Drittel der Betroffenen entwickeln später Parkinson. Dies ist ein Aspekt, den ich als Neurologe besonders häufig sehe.
Welche dieser Erkrankungen sind chronisch?
Ob eine Schlafstörung chronisch ist, hängt von der jeweiligen Erkrankung ab. Insomnien können in den meisten Fällen geheilt werden, allerdings kann der Heilungsprozess Monate bis Jahre dauern. Schlafapnoe kann sich verbessern, abhängig von der Ursache. Übergewicht ist dabei ein großer Risikofaktor; eine Gewichtsabnahme kann die Symptome deutlich lindern. Narkolepsie hingegen ist eine chronische Erkrankung, die zwar gut behandelt, aber nicht geheilt werden kann. Auch die REM-Verhaltensstörung sowie das Restless-Legs-Syndrom sind chronisch und nicht heilbar. Viele dieser Schlafstörungen sind also langfristige Begleiter, mit Ausnahme der Insomnien, die geheilt werden können.
Wie viele Menschen in Deutschland leiden unter Schlafstörungen und welche Folgen können chronische Schlafstörungen haben?
Schlafstörungen betreffen viele Menschen in Deutschland und können gravierende Folgen haben. Etwa ein Drittel unseres Lebens verbringen wir mit Schlafen, was zeigt, wie wichtig er für unser Wohlbefinden ist. Wenn der Schlaf aus irgendeinem Grund gestört ist, leidet der gesamte Körper darunter. Ein typisches Beispiel ist die Schlafapnoe, die ein unabhängiger Risikofaktor für ernsthafte Erkrankungen wie Schlaganfälle, Herzinfarkte, Bluthochdruck und Herzrhythmusstörungen ist. Diese Krankheiten können wiederum Schlafapnoe verursachen oder ihre Symptome verschlimmern, was zu einem Teufelskreis führt. Schlafapnoe ist in der westlichen Welt aufgrund der hohen Zahl an Übergewichtigen weit verbreitet, kann jedoch gut behandelt werden, ähnlich wie Bluthochdruck.
Auch Insomnien haben schwerwiegende Folgen für den Körper. Betroffene fühlen sich ständig müde, sind weniger leistungsfähig und können unter Verdauungsproblemen leiden, da alle Organe ihren regelmäßigen Rhythmus benötigen. Dies hat auch Auswirkungen auf die Arbeit, da Betroffene häufiger Fehler machen, unkonzentriert sind und es vermehrt zu Unfällen oder Krankmeldungen kommt. Tatsächlich sind Krankmeldungen aufgrund von Schlafstörungen in den letzten Jahren gestiegen. Besonders problematisch sind Schlaf-Wach-Rhythmusstörungen, bei denen der Schlaf nicht in den üblichen Nachtstunden stattfindet. Wenn der Organismus zum Beispiel erst um 4 Uhr morgens einschlafen und bis mittags schlafen möchte, leiden die Betroffenen unter den Folgen, da der Körper während der üblichen Arbeitszeit noch im „Tiefschlafmodus“ ist. Dies wirkt sich negativ auf den Beruf und das Sozialleben aus. Ein weiteres Beispiel sind Menschen, die schon um 18 Uhr ins Bett gehen, aber dann bereits um 4 Uhr morgens wach sind. Auch Blinde haben oft Schlaf-Wach-Rhythmusstörungen, da sie das Licht nicht wahrnehmen können, was für die Regulierung des Schlaf-Wach-Rhythmus entscheidend ist. Vollständig blinde Menschen entwickeln häufig einen sogenannten Non-24-Schlaf-Wach-Rhythmus, bei dem der Körper jeden Tag 30-60 min später ins Bett gehen will. Dies führt dazu, dass sich der Rhythmus im Laufe des Monats ständig wechselt und den gesamten Körper belastet. Solche Störungen können alle Organe beeinträchtigen. Beispielsweise kann ein unregelmäßiger Schlaf-Wach-Rhythmus zu Diabetes führen, wenn der Körper nicht im Einklang mit den Mahlzeiten steht.
Insgesamt haben alle Schlaferkrankungen erhebliche Folgen, da sie oft langwierig sind. Die gute Nachricht ist, dass fast alle gut behandelbar sind, wenn sie frühzeitig diagnostiziert und schnell behandelt werden.
Welchen Einfluss hat Licht auf unseren Schlaf?
Bei zu wenig Licht, wie zum Beispiel im Winter, nimmt die Leistungsfähigkeit ab, und es kann zu saisonalen Depressionen kommen. Diese treten in nördlichen Ländern viel häufiger auf als im Süden. Es gibt auch eine große Debatte über die Sommer- und Winterzeit und darüber, ob diese wirklich notwendig ist. Aus neurologischer Sicht würde ich sagen, dass eine Stunde Unterschied meist keinen großen Einfluss hat. Man braucht vielleicht ein bis zwei Wochen, um sich daran zu gewöhnen. Das eigentliche Problem ist meiner Meinung nach eher, dass man dafür sorgen sollte, dann aufzuwachen, wenn es draußen hell ist. Das lässt sich jedoch für die meisten in unserer Gesellschaft nicht realisieren. Studien zeigen, dass man im Winter deutlich leistungsfähiger ist, wenn man später mit der Arbeit beginnt. In Deutschland ist es im Winter um 8 Uhr morgens teilweise noch dunkel, daher wäre es vielleicht besser, erst um 9 Uhr anzufangen. Ein weiterer Einflussfaktor ist das künstliche Licht, dem wir überall ausgesetzt sind, sei es durch Bildschirme, Handys oder Straßenlaternen. Dieses Licht stört den natürlichen Vorgang des Schlafwunsches in der Nacht. Licht ist somit ein sehr wichtiger Faktor für unseren Schlaf.
Wie werden Schlafstörungen normalerweise diagnostiziert und wie lange muss man als Patient:in in der Regel warten, bis man einen Termin zur Diagnostik im Schlaflabor bekommt?
Die Diagnose von Schlafstörungen beginnt in der Regel beim Hausarzt, da die meisten Menschen zunächst dort Hilfe suchen. Bei Ein- oder Durchschlafstörungen versucht der Hausarzt oft, medikamentöse Lösungen anzubieten, leider häufig in Form von Schlaftabletten, die aufgrund der Gefahr von Abhängigkeit und Toleranzentwicklung nur kurzfristig eingenommen werden sollten. Wenn diese Behandlungen nicht wirken, wird der Patient oder die Patientin möglicherweise an einen Facharztpraxis überwiesen. Erst nach mehreren Arztbesuchen landen viele schließlich in einer Schlafambulanz, da Schlafstörungen für viele Ärzt:innen ein eher exotisches und wenig bekanntes Thema sind. Dies führt dazu, dass oft zunächst Schlaftabletten verschrieben werden und die eigentliche Ursache, wie beispielsweise eine Schlafapnoe oder das Restless-Legs-Syndrom, unentdeckt bleibt. Zwischen dem Auftreten der ersten Symptome und der Vorstellung in einer Schlafambulanz können daher Monate oder sogar Jahre vergehen, da viele Ärzt:innen erst spät an eine Überweisung in eine solche Einrichtung denken.
Wenn Patienten schließlich in einer Schlafambulanz ankommen, beginnt die Diagnose mit einer gründlichen Anamnese. Dabei wird untersucht, ob es sich um eine Ein- oder Durchschlafstörung handelt, oder ob möglicherweise eine Schlafapnoe, Narkolepsie oder eine andere Störung vorliegt. Häufig klagen die Patient:innen über schlechten Schlaf oder über starke Tagesmüdigkeit. In selteneren Fällen kommen sie bereits mit einem Verdacht auf Schlafapnoe, etwa durch Berichte des Partners oder Partnerin über Atemaussetzer. Die Fremdanamnese durch den/die Partner:in ist somit sehr wichtig, da viele Schlafstörungen, wie nächtliche Bewegungen, von den Betroffenen selbst oft nicht bemerkt werden.
Je nach Diagnose kann dann ein Schlaftagebuch sinnvoll sein, ebenso wie die Nutzung eines sogenannten Aktimeters, das die Aktivität am Arm misst. Auch moderne Smartwatches können grobe Daten zur Ruhephasenanalyse liefern, jedoch sind sie in der Genauigkeit begrenzt und können (noch) nicht zuverlässig anzeigen, wie viel oder wie gut man geschlafen hat. In der Diagnostik wird eher das Schlafprofil über mehrere Wochen betrachtet, statt sich auf einzelne Nächte zu konzentrieren, da diese wenig aussagekräftig sein können.
Und wann ist eine Untersuchung im Schlaflabor notwendig?
Ob ein Schlaflabor erforderlich ist, hängt von der Art der Schlafstörung ab. Während einfache Insomnien oft ohne Schlaflabor diagnostiziert und behandelt werden können, erfordert die Diagnose von Narkolepsie, REM-Schlafstörungen und Schlafapnoe eine genauere Untersuchung. Ein erster diagnostischer Schritt bei Schlafapnoe ist häufig eine ambulante Polygraphie, ein kleines Gerät zur Schlafatmungsaufzeichnung, das bereits mit einer Genauigkeit von 80 bis 90 Prozent diagnostische Hinweise geben kann. Wenn weitere Untersuchungen notwendig sind, erfolgt die Überweisung ins Schlaflabor, wo auch die anschließende Therapie, wie die Anpassung einer Atemmaske, eingeleitet wird.
Ein großes Problem in Deutschland ist aber der Mangel an Schlaflaborplätzen. Die Wartezeit auf einen Termin kann in manchen Laboren bis zu zwölf Monate betragen. Bei uns in Großhadern beträgt die Wartezeit etwa drei bis vier Monate. Wir haben nur vier Plätze, die wir uns mit anderen Fachdisziplinen wie HNO und Lungenheilkunde teilen. Aufgrund der langen Wartezeiten versuchen wir daher so viel wie möglich ohne Schlaflabor zu diagnostizieren, doch bei bestimmten Erkrankungen, wie der Narkolepsie, ist dies derzeit nicht möglich.
Es besteht somit ein Bedarf an nicht-invasiven, kabellosen Diagnostikmethoden, die im Schlaf nicht stören und auch über einen längeren Zeitraum die physiologischen Parameter messen können, richtig?
Genau. Denn ein weiteres großes Problem ist die unnatürliche Schlafumgebung im Schlaflabor. Die vielen Kabel, das ungewohnte Bett und die anderen Licht- und Geräuschverhältnisse können den Schlaf stören und verfälschen. Beispielsweise tritt Schlafwandeln nur im Tiefschlaf auf, der im Schlaflabor möglicherweise aber nicht ausreichend erreicht wird. Auch für die Diagnose von REM-Schlafstörungen ist es wichtig, dass der/die Patient:in in den REM-Schlaf kommt, was unter den Bedingungen im Labor schwierig sein kann. Deshalb wird zunehmend daran gearbeitet, mobile Geräte zu entwickeln, die eine Diagnostik in der gewohnten häuslichen Umgebung ermöglichen und weniger störend sind.
Welche essentiellen Parameter benötigen Sie für eine erste Einschätzung und später für eine Diagnose und welche Lösungen gibt es bereits?
Nehmen wir als erstes Beispiel die Schlafapnoe, die am häufigsten vorkommt und diagnostiziert werden muss. Beim ambulanten Screening, der sogenannten Polygraphie, sind bestimmte Parameter entscheidend. Zunächst muss man verstehen, was Schlafapnoe ist: Es kommt aufgrund von Hindernissen beim Ein- und Ausatmen oder durch Störungen im Atemzentrum, wo die Atemkontrolle nicht optimal funktioniert, zu Atemaussetzern. Das bedeutet, dass entweder keine Luft ein- oder ausgeatmet wird –für zehn Sekunden oder auch länger. Dadurch wird kein Sauerstoff zugeführt, was dazu führt, dass die Sauerstoffsättigung im Blut sinkt. Sobald kein Sauerstoff nachkommt, fällt die Sättigung innerhalb von Sekunden um mindestens drei bis vier Prozent ab. Die Sauerstoffsättigung ist somit ein sehr wichtiger Parameter.
Ebenso kann man die Atembewegungen des Bauchs und der Brust messen. Bei der zentralen Schlafapnoe sieht man, dass es keine Atembewegungen gibt. Bei der obstruktiven Schlafapnoe gibt es Atembewegungen, aber trotzdem keinen Luftfluss aufgrund eines Hindernisses. Der Luftfluss wird in der Regel mit einer Nasenbrille gemessen. Es gibt auch Schnarchmikrofone, obwohl Schnarchen nicht immer mit Schlafapnoe einhergehen muss. Weitere wichtige Parameter sind EKG und Pulsfrequenz. Mit diesen Messungen kann man Apnoen gut erfassen.
Ein Problem der Polygraphie ist aber, dass sie den Schlaf nicht direkt aufzeichnet. In den kurzen Momenten, in denen man aufwacht, atmet man oft nicht regelmäßig, was jedoch physiologisch normal ist. Diese Atemunregelmäßigkeiten werden dann auch als Atemaussetzer erfasst, was zu einer Überschätzung führen kann, da die Polysomnographie nicht zwischen Schlaf- und Wachzustand unterscheiden kann. Dennoch ist sie als Screeningmethode nützlich, da es vor allem um den Apnoe-Hypopnoe-Index geht: also darum, wie viele Atemaussetzer pro Stunde auftreten. Normal ist ein Wert unter fünf. Oft reicht die Polygraphie schon aus, um eine Schlafapnoe zu diagnostizieren, ohne dass ein Schlaflabor benötigt wird. Allerdings hat auch diese Methode Einschränkungen, da sie immer noch mehrere Kabel erfordert. Seit einigen Jahren versucht man, die Anzahl der Kabel zu reduzieren und sich auf das Wesentliche zu beschränken. So gibt es Geräte, die nur die Sauerstoffsättigung und den Puls messen, etwa Fingerclips oder Uhren. Über das Pulssignal kann man auch den Blutdruck ableiten. Wenn der Körper einen Atemaussetzer bemerkt, steigt der Blutdruck und auch der Puls. Zusätzlich kann man mit einer KI über das Pulssignal den Wach- und Schlafzustand grob unterscheiden und sogar die Schlafstadien erkennen. Diese optische Pulsmessung ist eine einfache und praktikable Option.
Für andere Schlafstörungen wie Narkolepsie oder Schlafwandeln ist die Aufzeichnung des Schlafs entscheidend. Bei Schlafwandeln werden beispielsweise Hirnströme per EEG gemessen, um zu erkennen, ob es aus dem Tiefschlaf kommt. Bei REM-Schlafverhaltensstörung sind Beinbewegungen relevant, die durch spezielle Sensoren erfasst werden. Diese Messungen erfordern ein Schlaflabor. Für die häufigsten Probleme, wie Insomnien oder Schlafapnoe, reichen jedoch oft kleine, portable Geräte aus – und das sind die Fälle, die man täglich sieht.
Wie sind Sie auf die Monitoringtechnologie von cosinuss° aufmerksam geworden?
Vor etwa eineinhalb Jahren wurde ich durch PD Dr. Roman Schniepp, Neurologe, Notfallmediziner und Intensivmediziner am Klinikum der LMU München, auf die Monitoringtechnologie von cosinuss° aufmerksam. Wir waren beide in der gleichen Rotation und arbeiteten im Bereich Telemedizin mit Fokus auf Schlaganfälle. Dr. Schniepp hatte den Im-Ohr Sensor als Hauptforschungsthema, allerdings für die Notfallmedizin. Er beschäftigte sich mit verschiedenen Fragestellungen, unter anderem im Zusammenhang mit Hubschraubereinsätzen und Projekten für große Höhen, aber auch im regulären Notfalleinsatz. Ich habe immer wieder von ihm gehört, was der Ohrsensor alles leisten kann und wie er funktioniert. Da ich zu dieser Zeit bereits in der Schlafmedizin tätig war, dachte ich, dass viele der Funktionen des Im-Ohr Sensors auch im Schlaflabor von Nutzen sein könnten. Angesichts der bestehenden Einschränkungen und der begrenzten Anzahl von Schlaflaborplätzen erschien mir der Einsatz des Im-Ohr Sensors als eine sehr gute Lösung, zumal auch andere Geräte, die auf PPG-Signalen basieren, allmählich zum Einsatz im Schlaflabor kommen. Durch Dr. Schniepp kam ich in Kontakt mit dem cosinuss° Expertennetzwerk. Ich stellte den Mitgliedern unser Schlaflabor und die benötigten Parameter vor und erläuterte, wie der Im-Ohr Sensor meiner Einschätzung nach dort eingesetzt werden könnte. So kam es schließlich zur Zusammenarbeit mit cosinuss°.
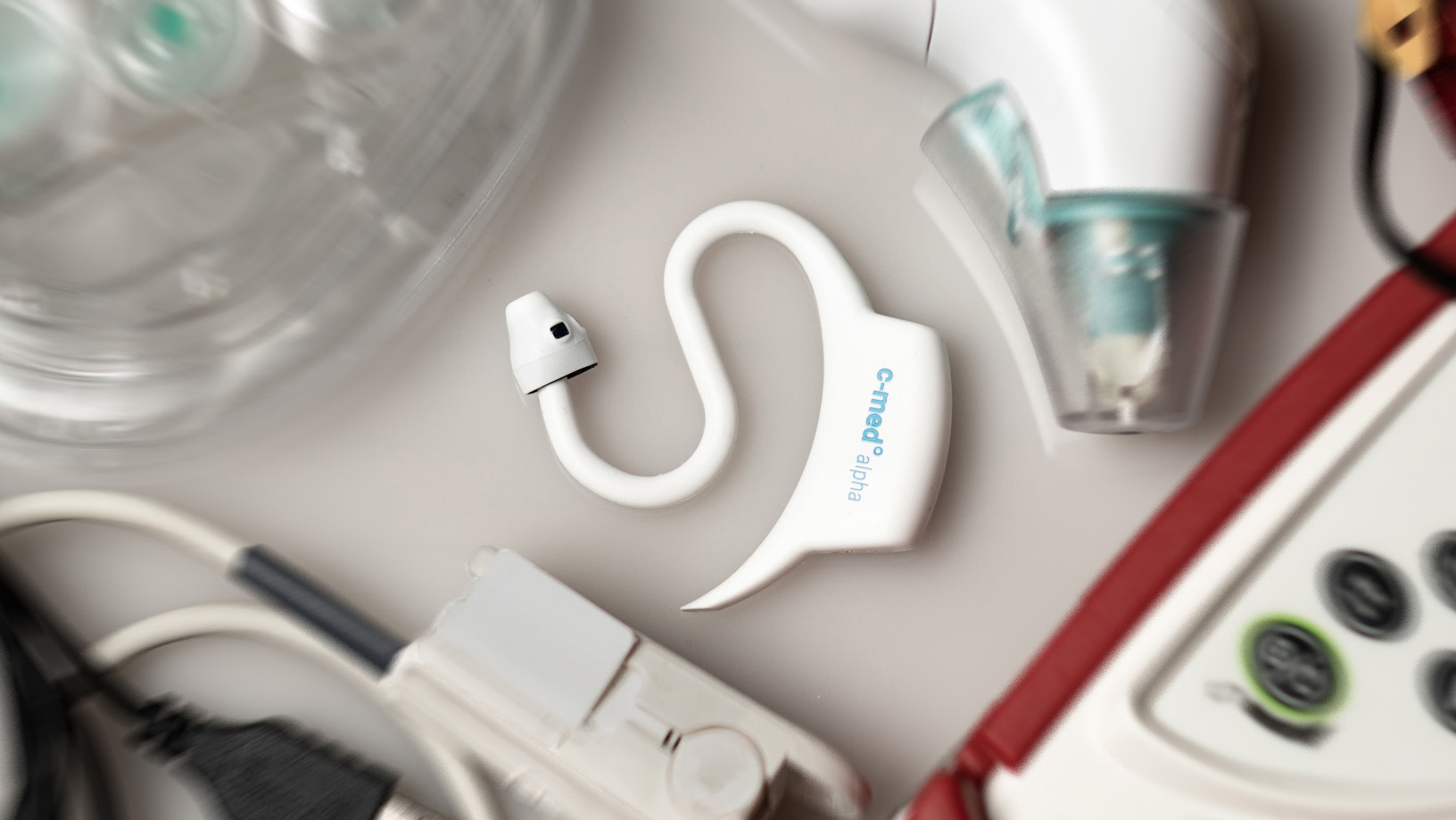
Der Im-Ohr Sensor c-med°alpha misst kontinuierlich die Pulsfrequenz, Sauerstoffsättigung (SpO2) und Körpertemperatur.
Können Sie uns etwas über die geplante Studie, bei der Sie den c-med° alpha verwenden möchten, erzählen?
In der Studie wird es darum gehen, zu untersuchen, ob der c-med° alpha in der Schlafdiagnostik mit seinen angebotenen Leistungen hilfreich sein kann. Zunächst möchten wir den Im-Ohr Sensor bei unseren Patient:innen im Schlaflabor einsetzen und die Ergebnisse mit dem Standard der Polysomnographie vergleichen. Die wichtigste Frage hierbei ist die Schlafapnoe-Diagnostik, bei der zwei zentrale Parameter relevant sind: Sauerstoffsättigung und Puls. Wir wollen herausfinden, ob der Im-Ohr Sensor die Sauerstoffättigungseinbrüche genauso präzise misst wie die Geräte im Schlaflabor und ob der Puls als stabiler Parameter vergleichbar ist. Daraus ergibt sich die Frage, ob der Im-Ohr Sensor als Screening-Tool für Schlafapnoe dienen kann. Natürlich kann ein c-med° alpha das Schlaflabor nicht vollständig ersetzen, aber wir wollen sehen, ob er ähnlich wie die Polygraphie funktioniert, jedoch mit weniger Parametern. Ein weiterer Vergleichspunkt ist der Im-Ohr Sensor im Verhältnis zum Fingerclip. Erste Testmessungen deuten darauf hin, dass die Messungen vergleichbar sind.
Eine zweite Fragestellung betrifft das PPG-Signal: Können wir daraus die Schlafstadien ableiten? Dafür wird vermutlich eine KI-Lösung benötigt. Aber das ist ein bekanntes und etabliertes Verfahren, sodass wir zuversichtlich sind, dass es gut funktionieren wird.
Neben den genannten Fragestellungen möchten Sie in der Studie auch den zirkadianen Rhythmus untersuchen. Können Sie uns mehr darüber erzählen und erklären, warum die Messung mit dem c-med° alpha hier hilfreich sein könnte?
Es gibt gewisse Parameter, die das Schlaflabor messen könnte, die aber nicht besonders praktikabel sind. Neben der Temperatur ist ein weiteres Beispiel der Blutdruck, der entweder invasiv über eine Arterie oder mit einer Manschette gemessen wird, die alle fünf bis zehn Minuten pumpt. So kann niemand schlafen. Die indirekte Messung über das PPG wäre hingegen sehr vorteilhaft und wichtig, nicht nur für die Schlafapnoe, sondern auch generell für Herz-Kreislauferkrankungen. Normalerweise sollte der Blutdruck im Schlaf sinken, aber wenn er zu unregelmäßig ist, ist das ein wichtiger Parameter, der eigentlich gemessen werden sollte, was aber häufig nicht passiert.
Ein weiterer wichtiger Parameter ist die Körperkerntemperatur, wobei die Betonung auf „Kern“ liegt – es geht um die Temperatur im Inneren des Körpers, nicht die auf der Haut. Normalerweise gibt es im Schlaflabor zwei Möglichkeiten zur Messung: entweder eine Magensonde oder eine Darmsonde. Diese Methoden sind für ambulante Untersuchungen jedoch nicht praktikabel, weshalb die meisten Schlaflabore, einschließlich unserer in Großhadern, die Körperkerntemperatur nicht messen. Dabei ist sie ein sehr wichtiger Parameter, um den Schlaf-Wach-Rhythmus zu bewerten. Beim Einschlafen senkt der Körper verschiedene Funktionen, wodurch auch die Temperatur sinkt. Ungefähr nach zwei Dritteln des Schlafs erreicht die Temperatur ihr Tagesminimum. Beim Aufwachen steigt sie dann wieder an und erreicht am Abend vor dem Einschlafen ihr Maximum. Diese Schwankungen betragen etwa 0,5 bis 1 Grad und sind konsistent bei jedem Menschen. Die Messung der Körperkerntemperatur ist daher eine Standarduntersuchung bei Schlaf-Wach-Rhythmusstörungen, aber aufgrund der invasiven Methoden nicht leicht durchzuführen. Das Schlafprofil ist nicht nur für die Untersuchung von Schlaf-Wach-Rhythmusstörungen relevant, sondern auch bei Insomnien. Der Im-Ohr-Sensor von cosinuss°, der nachgewiesenermaßen die Körperkerntemperatur misst wäre daher eine ideale Messmethode, die bisher einzigartig ist: eine nicht-invasive Methode. Das ist ein großer Pluspunkt, vor allem, wenn man dies zu Hause durchführen kann.





